Gezielte Biopsien – MRT-Gesteuerte Biopsien
Eine bessere Treffsicherheit weisen Biopsieverfahren auf, bei denen Herde, die in einer vorausgegangenen Kernspintomographie der Prostata auffällig sind, gezielt angesteuert und biopsiert werden. Diese Biopsien werden MRT-gesteuerte oder gezielte Biopsien genannt. Sie erhöhen die Treffsicherheit der Biopsie auf 60 bis 70%; immerhin fast doppelt so gut wie bei der TRUS-Biopsie. Denn mehr als 50% aller Prostatakrebsherde, die in der MRT auffällig sind, sind im Ultraschallbild nicht erkennbar.

Warum die MRT/US-Fusionsbiopsie nicht funktioniert

Eine bessere Treffsicherheit weisen Biopsieverfahren auf, bei denen Herde, die in einer vorausgegangenen Kernspintomographie der Prostata auffällig sind, gezielt angesteuert und biopsiert werden. Diese Biopsien werden MRT-gesteuerte oder gezielte Biopsien genannt. Sie erhöhen die Treffsicherheit der Biopsie auf 60 bis 70%; immerhin fast doppelt so gut wie bei der TRUS-Biopsie. Denn mehr als 50% aller Prostatakrebsherde, die in der MRT auffällig sind, sind im Ultraschallbild nicht erkennbar.
Am bekanntesten ist die sogenannte MRT/US-Fusionsbiopsie, bei der die MRT-Bilder der Prostata mit den real-time Ultraschallbildern, die während der Biopsie aufgenommen werden, überlagert – fusioniert werden. Und da liegt das Problem. Während die MRT-Bilder starr die Anatomie der Prostata während der MRT-Untersuchung wiedergeben, ändert die Prostata bei einer Biopsie ständig ihre Form. Denn die Prostata hat weiche und harte Anteile und ist gleichzeitig elastisch wie auch plastisch verformbar. Daher passen die MRT-Bilder und US-Bilder nicht zusammen.
Mit Hilfe sogenannter elastischer Fusionsalgorithmen hat man versucht, dieses Problem zu lösen. Ohne Erfolg. Daher wird die tatsächliche Fusionsbiopsie immer mehr durch die sogenannte „kognitive“ Fusionsbiopsie ersetzt, bei der der Tumorherd im MRT-Bild lokalisiert und dann durch Vermessung im US-Bild lokalisiert wird.

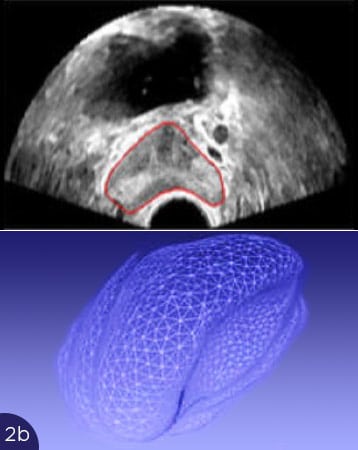
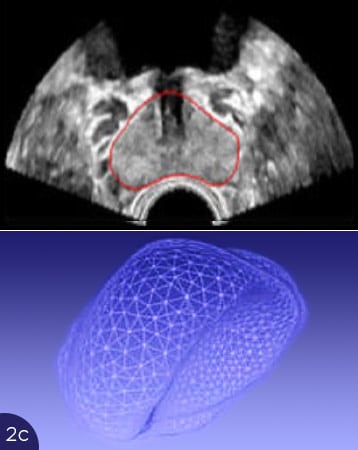
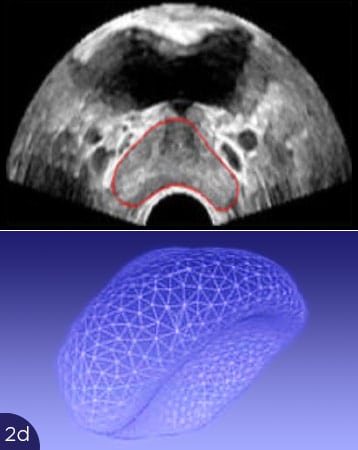
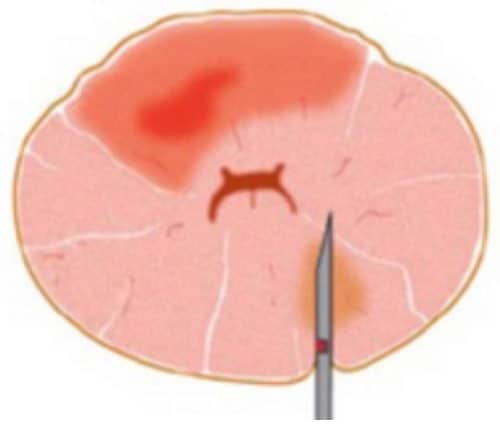
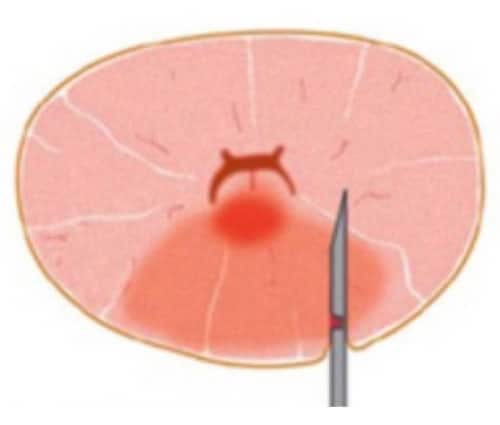
Die Abbildungen zeigen die Probleme mit der Überlagerung von US und MRT-Bildern. In Abb. 2(a) ist die Form der Prostata im MRT-Bild gezeigt, oben als Querschnitt (rote Umrandung), unten als 3D-Darstellung der gesamten Prostata. In Abb. 2b bis 2d sind Querschnitte der Prostata im Ultraschall dargestellt (oben, rote Umrandungen), unten die entsprechenden 3D-Volumina. Je nach Füllung der Blase oder Andruck des Ultraschalltransducers im Rektum verformt sich die Prostata stark. Eine Übereinstimmung mit dem MRT-Querschnitt ist nicht zu erreichen. Somit ist eine korrekte Überlagerung der US- und MRT-Bilder nicht möglich. Ein Karzinomherd käme auf dem Ultraschall an anderer Stelle zur Darstellung als auf dem MRT-Bild, eine gezielte Biopsie wäre nicht möglich.

MRT-gesteuerte Roboter-assistierte Biopsie der Prostata
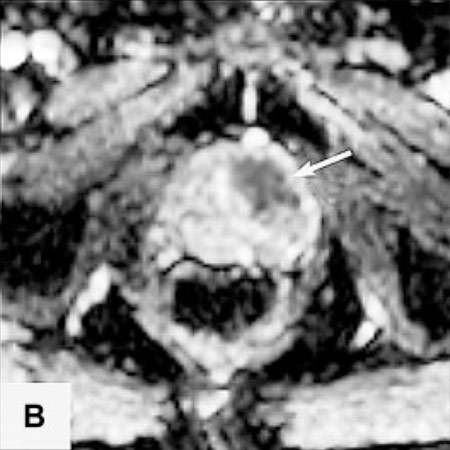
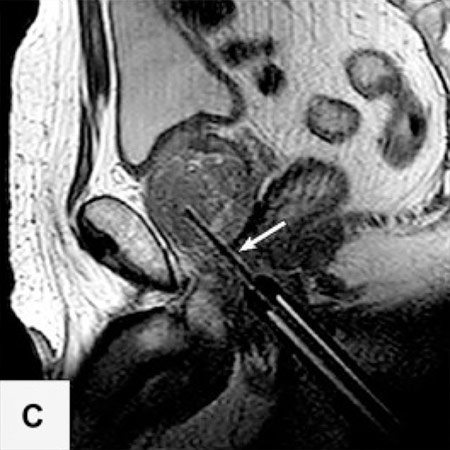
Die Probleme der Fusionsbiopsie und der Unsichtbarkeit von Krebsherden im Ultraschall lassen sich auf elegante Weise vermeiden, wenn die Biopsie direkt MRT-gesteuert im Kernspintomographen selbst ausgeführt wird.
In der Vitus Privatklinik nutzen wir diese Möglichkeit der präzisen, direkt durch MRT-Bilder gesteuerten Biopsie. Dazu wird die Biopsienadel entweder manuell oder mit einem Soteria Biopsie-Roboter in den verdächtigen Herd gesteuert, unter direkter MRT-Kontrolle. Dies ermöglicht es, mit hoher Präzision, die Biopsienadel direkt in den verdächtigen Herd in der Prostata zu steuern. Dort angekommen kann die Biopsie im MRT direkt verfolgt werden, und nach der Probenentnahme durch die Darstellung des Stichkanales überprüft werden, ob der Herd getroffen wurde. Auf diese Weise können auch kleine Karzinomherde mit hoher Sicherheit biopsiert werden2.


3D Mapping Biopsie
Höchste Treffsicherheit und Lokalisationsdiagnostik vor fokaler Therapie

Noch verlässlichere und genauere Ergebnisse liefert die 3D Mapping Biopsie, auch „Template“ Biopsie genannt. Sie wird hauptsächlich in den USA bei Patienten durchgeführt, die eine „Active Surveillance“, eine aktive Überwachung, für ihr Prostatakarzinom wählen – oder eben eine fokale Therapie.
Die Mapping Biopsie weist Karzinome der Prostata mit einer Treffsicherheit von 80 – 100% nach.
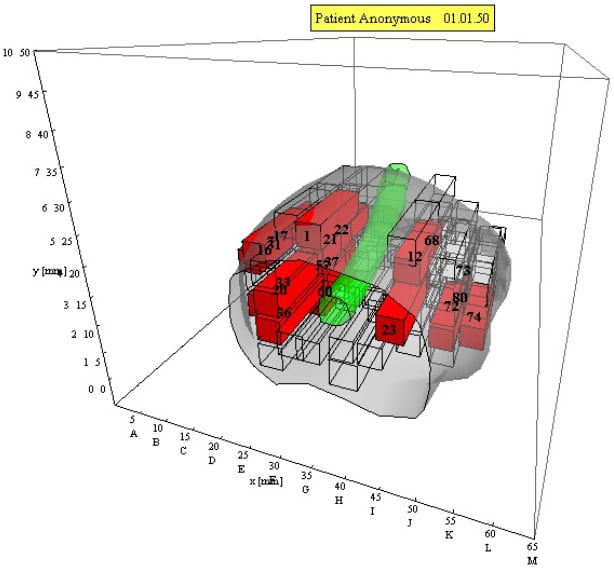
Darüber hinaus liefert sie als einzige Biopsiemethode genaue Informationen über die räumliche Verteilung der Krebsherde in der Prostata, da jede einzelne Biopsie anhand eines dreidimensionalen Koordinatensystems gewonnen wird, so dass jeder Probe eine x, y und z-Koordinate zugewiesen werden kann. Die Entnahme der Biopsieproben erfolgt durch ein Brachytherapiegrid, eine Lochplatte, die alle 5 mm ein Loch aufweist.
Dieses wird am Beckenboden der Prostata überlagert und die Löcher auf dem Ultraschallbildschirm angezeigt. Die Biopsienadel wird nun durch die der Prostata überlagerten Löcher in diese eingeführt. Auf diese Weise wird die Prostata systematisch alle 5 mm biopsiert, was je nach Größe der Prostata zu 30 bis 60 Proben führen kann (bei sehr großen Prostatae wird die Anzahl der Proben reduziert).
Die 3D Mapping Biopsie sollte nur bei Patienten durchgeführt werden, die eine fokale Behandlung anstreben. Nur in diesem Fall ist es notwendig, Informationen über das Verteilungsmuster des Karzinoms in der Prostata zu erhalten. Bei radikalen Therapien ist die nicht notwendig, da bei diesen die ganze Prostata entfernt oder zerstört wird.
Sprechen Sie mit uns unter 069 50 50 00 980 oder senden Sie uns eine E-Mail über das Kontaktformular.
Wie funktioniert die TRUS-Biopsie?

Bei der TRUS-Biopsie werden unter Ultraschallkontrolle meist 12 Gewebeproben aus der Prostata entnommen. Die Biopsienadel wird durch den Enddarm (Rektum – daher transrektal – durch das Rektum) in die Prostata eingeführt. Dabei werden Keime (Bakterien) aus dem Enddarm in die Prostata verschleppt.
Bei ca. 20% der Männer kommt es nach der TRUS Biopsie zu einer Infektion der Prostata (Prostatitis), die mit Antibiotika behandelt werden muß.
Neuere Statistiken zeigen, dass 1 bis 2 von 1000 Männern (0,1 – 0,2 %), die sich einer transrekatalen Biopsie unterzogen haben, an antibiotikaresistenten Keimen, die aus dem Darm in die Prostata verschleppt wurden, versterben. Tendenz steigend.
Allerdings hat die TRUS-Biopsie auch andere Nachteile: Bei 100 Männern mit Prostatakrebs findet die TRUS-Biopsie bei nur 30 – 40 Männern das Karzinom. Bei den Anderen wird es nicht getroffen. Dafür werden in der TRUS-Biopsie oft klinisch unbedeutende, als nicht behandlungswürdige Krebsherde getroffen. Denn: Schon im Alter von 60 Jahren liegen bei jedem zweiten Mann kleine, jedoch für die Gesundheit des Mannes unbedeutende Krebsherde in der Prostata vor, im Alter von 80 Jahren bei 90% aller Männer!
Die Kernspintomographie (MRT) der Prostata weist heute eine doppelt so gute Treffsicherheit zum Nachweis bzw. Ausschluss klinisch relevanter Karzinome auf, wie die TRUS-Biopsie. Deshalb sollte die TRUS-Biopsie eigentlich nicht mehr durchgeführt werden – aber sie bleibt weiterhin die in der S3-Leitlinie aufgeführte Standardbiopsie!
TRUS Prostata-biopsie kurz vor Verbot?
In Deutschland aber immer noch Standard nach S3-Leitline.
Gemäß der S3-Leitline Prostatakrebs der Deutschen Gesellschaft für Urologie ist die TRUS-Biopsie, die transrektale (durch den Enddarm durchgeführte) ultraschallgesteuerte Stanzbiopsie weiterhin die Standardbiopsie bei erhöhtem PSA-Spiegel oder auffälliger Kernspintomographie (MRT) der Prostata.
Dennoch wird in mehreren Ländern der EU zur Zeit diskutiert, die TRUS-Biopsie zu verbieten.
Warum? Da die TRUS Biopsie durch den Enddarm durchgeführt wird, führt sie häufig zu Infektionen der Prostata. Durch antibiotikaresistente Keime sterben 1 -2 von 1000 Männern nach einer TRUS Biopsie.
FAQ Diagnostik
Häufig gestellte Fragen. Für viele Ihrer Fragen finden Sie sicher schon hier einige Antworten. Alle anderen Fragen beantworten wir Ihnen gerne persönlich. Sprechen Sie uns an.
Der sogenannte Gleason-Score ist ein Maß für die Aggressivität von Prostata Krebs. Er ergibt sich anhand der mikroskopischen Schnitte, welche der Pathologe von den Biopsie-Proben anfertigt. Der Gleason-Score ist elementarer Bestandteil vom sogenannten Grading (Einteilung in Differenzierungsgrade) des Prostata Karzinoms. Zusätzlich zum Grading bedarf es stets dem Staging (Stadienbestimmung, TNM-Klassifikation), am besten mittels MRT.
Etwas simplifiziert lässt sich zusammenfassen:
Gleason-Score 3+3 = 6
Selten geht von Prostatakrebs mit diesem Gleason-Score ein hohes Risiko aus.
Die 10-Jahres Überlebenswahrscheinlichkeit ist über 99%.
Liegt dieser Gleason-Score ausschließlich vor, sollte Active Surveillance, Watchful Waiting oder eine schonende fokale Therapie mit IRE/NanoKnife in Betracht gezogen werden. Radikale Therapien bringen hier keinen Überlebensvorteil, aber viele unnötige Nebenwirkungen. Lassen Sie sich von uns beraten.
Gleason-Score 3+4 = 7a
Der häufigste Gleason-Score. Von Prostatakrebs mit diesem Gleason-Score geht ein mittleres Risiko aus.
Sterberisiko ist hier stark von PSA-Wert und Ausbreitung abhängig.
Hier sollte eine Therapie in Betracht gezogen werden. Sowohl fokale als auch radikale Therapien machen hier Sinn.
Umso wichtiger ist eine perfekte Diagnostik und Beratung bei diesem Gleason-Score.
Statistisch sind radikale Therapien beim mittleren Gleason-Score am wirksamsten (= reduction of prostate cancer specific mortality). Lassen Sie sich von uns beraten.
Gleason-Score 4+3 = 7b
Ähnlich wie Gleason-Score 7a, jedoch mit überwiegender Last zu dem riskanteren 4-er Pattern.
Oft ist die Bewertung zwischen 7b und bereits 8 schwer und sehr Pathologen-subjektiv.
Ausbreitungsabschätzung (auch mittels MRT) ist hier sehr wichtig.
Gleason-Score 4+4 = 8
Ab hier spricht man immer (unabhängig von Alter oder PSA-Wert) von einem Hoch-Risiko-Prostatakarzinom.
Die Überlebenswahrscheinlichkeit auf 10 Jahre gerechnet ist zwar immer noch hoch (vergleichsweise zu anderen Krebsarten), jedoch hat dieser Prostatakrebs in der Regel einen hohen Einfluss auf die Lebenserwartung des Patienten.
Insbesondere das Rezidivrisiko nach einer erfolgreichen Prostatakrebsbehandlung ist hier hoch.
Antihormonelle Therapie ist eventuell notwendig/empfehlenswert.
Gleason-Score 4+5 = 9 und 5+5 = 10
Diese höchsten Gleason-Scores findet man typischerweise in fortgeschrittenen Karzinomen.
Die Wahrscheinlichkeit, dass das Karzinom bereits (Mikro-)Metastasen gebildet hat, ist deutlich höher.
Eine gute Beratung ist auch hier absolut essenziell.
Adjuvante (=unterstützende) Therapien zusätzlich zur Primärtherapie sind hier nicht unwahrscheinlich. Z.B. antihormonelle Therapie oder neuerdings Immunotherapien.
In dem folgenden Dokument erläutern wir näher:
Wie verhält sich das Risiko an Prostatakrebs zu sterben relativ zum Gleason-Score?
Wie verhält sich die Wahrscheinlichkeit ein Rezidiv zu entwickeln relativ zum Gleason-Score?
Prostatakrebs Informationen zu Therapieeffizienz, Heilungsrate und Überlebenswahrscheinlichkeit
Wichtig für den Patienten:
Der Gleason-Score ist eine subjektive Bewertung. Als solche unterliegt dieser einer intrinsischen Ungenauigkeit. Daher ist er zwar eine gute Näherung, aber niemals ein exaktes Maß, welches präzise das individuelle Risiko eines Patienten vorhersagen kann.
Zusätzlich zum Gleason-Score ist ebenso wichtig, wie viele Proben positiv waren und vor allem auch, welche Ausbreitung die MRT der Prostata zeigt. Diese Ausbreitungsabschätzung nennt sich Staging. Grading und Staging zusammen sind bei jedem Karzinom die ersten notwendigen Schritte vor jeder Therapie.
Eine MRT ist eine nichtinvasive, schmerzfreie Methode der medizinischen Bildgebung. Untersuchungen können damit ohne Strahlenbelastung durchgeführt werden. Eine MRT ermöglicht es, 3D-Aufnahmen anzufertigen sowie eine Vielzahl physikalischer Diagnostik-Parameter zu erheben. Kombiniert lassen diese Parameter außergewöhnlich verlässliche Aussagen zu den Gewebeeigenschaften an einer bestimmten Stelle innerhalb der Prostata zu – etwa im Falle eines Karzinoms. Eine MRT ist eine effektive Methode der medizinischen Bildgebung bei der Prostatauntersuchung und sollte im Falle eines vermuteten Prostatakrebses so schnell wie möglich durchgeführt werden.
Eine MRT-Untersuchung zeigt zudem das Ausmaß des Prostatakarzinoms und gibt Auskunft darüber, ob der Tumor auf die Prostata begrenzt ist oder sich bereits in umliegende Strukturen ausgebreitet hat (Staging). Dies ist ein sehr wichtiger Faktor, wenn es darum geht, die verschiedenen Behandlungsoptionen abzuwägen. Eine MRT gilt anderen Methoden wie Ultraschall, Histoscanning, Elastographie, CT (Computertomographie) und PET/CT (Positronen-Emissions-Tomographie mit CT) gegenüber als überlegen. Um optimale Ergebnisse zu erhalten, sollte eine MRT-Untersuchung der Prostata bei 1,5 oder 3,0 Tesla mittels einer endorektalen Spule erfolgen.
Fortschritte in der Entwicklung der MRT-Untersuchung haben dazu geführt, dass das Verfahren mittlerweile als Ganzkörperuntersuchung durchgeführt werden kann. Damit ersetzt die MRT sowohl die Knochenszintigraphie als auch CT-Untersuchungen als Staging-Tool bei sekundären Metastasen und befallenen Lymphknoten. Ganz ohne die Belastung durch ionisierende Strahlung bietet die MRT eine erhöhte Treffsicherheit und verringert die Untersuchungszeit von vier bis sechs Stunden bei einer Knochenszintigraphie auf etwa eine Stunde.
Kontaktieren Sie uns.
Zunächst würden wir eine MRT-Untersuchung der Prostata empfehlen und anschließend entweder eine MRT-geführte Biopsie oder eine 3D-Biopsie, je nachdem ob eine oder mehrere auffällige Stellen entdeckt wurden.
Kontaktieren Sie uns.
Um die besten Ergebnisse zu erhalten, sollte bei der MRT-Untersuchung eine Endorektalspule verwendet werden (auch bei 3 Tesla). Oftmals sind die Ergebnisse einer Untersuchung bei 3 Tesla jedoch schlechter als bei 1,5 Tesla. Denn das stärkere Magnetfeld führt dazu, dass Suszeptibilitätsartefakte (Bildstörungen) verstärkt auftreten und die Energiedeposition (SAR – spezifische Absorptionsrate) höher ist.
Die endorektale Spule muss mit einer suszeptibilitätsneutralen Substanz gefüllt sein. Darüber hinaus ist die Berechnung und Interpretation vieler Parameter, wie Diffusion, Perfusion und MR-Spektroskopie, höchst komplex. Es gibt nur wenige Spezialisten, die über die nötigen Fachkenntnisse dafür verfügen.
Kontaktieren Sie uns.
Wir empfehlen eine transperineale 3D-(Histologie-Mapping-)Biopsie anstelle einer transrektalen Stanzbiopsie. Denn diese Methode senkt das Infektionsrisiko deutlich. Das liegt daran, dass Proben dabei unter sterilen Bedingungen durch die Haut des Damms (Perineum) und nicht durch die Wand des Rektums gewonnen werden. Die Untersuchung wird unter Vollnarkose durchgeführt.
Die 3D-Biopsie hat eine Genauigkeit von 80 bis 100 Prozent beim Nachweis eines Karzinoms. Bei einer konventionellen transrektalen Stanzbiopsie sind es nur 30 bis 35 Prozent. Die 3D-Biopsie liefert zudem einen verlässlichen Gleason-Score und eine exakte Abbildung, wie der Krebs innerhalb der Prostata verteilt ist. Es ist nur sehr selten nötig, diese Art von Untersuchung zu wiederholen.
Kontaktieren Sie uns.
Für den Ausschluss und der Lokalisation eines klinisch relevanten Prostatakarzinoms: ja.
Bei der Bestimmung des Gewebes (Karzinom typ/grad): nur bedingt.
Sowohl die Diffusion als auch die 1H-MR-Spektroskopie kann Hinweise zur Aggressivität eines Karzinoms geben. Diese Hinweise kann nur eine histopathologische Analyse von Gewebeproben, die durch eine Biopsie entnommen wurden, bestätigen. Die hierdurch gewonnenen Befunde werden als Gleason-Score dokumentiert.
Eine Biopsie allein kann jedoch die MRT-Untersuchung nicht ersetzen. Eine MRT ermöglicht den Nachweis und die Lokalisierung karzinomatösen Gewebes, sodass dieses dann gezielt biopsiert und so Krebsgewebe für eine histopathologische Untersuchung gewonnen werden kann. So lassen sich Grad und Größe (Staging und Grading) des Tumors bestimmen.
In manchen Fällen, kann nach einer MRT die Biopsie übergangen und direkt zu einer Therapie geschritten werden. Dies sind jedoch Einzelfälle welche erst nach gründlicher Anamnese im Tumorboard erörtert werden können.
Kontaktieren Sie uns.
Vorteile:
Präzise
Kein Infektionsrisiko
Minimale postoperative Schmerzen und Blutungen
Wird unter Vollnarkose durchgeführt
3D-Modell der Prostata
Nachteile:
Aufgrund der komplexen Planung und präzisen Durchführung ist diese Diagnosetechnik teurer als reguläre Biopsien.
Es ist auch möglich, gezielte MRT Biopsien durchzuführen (MRT-Targeted Biopsies oder Fusion Biopsies). Diese dienen jedoch einem anderen Zweck: Bei ihr geht es um die Bestätigung eines Karzinoms zur anschließenden radikalen Therapie und nicht zur Planung einer fokalen Therapie.
Kontaktieren Sie uns.
Um die beste Behandlung auszuwählen zu können, sollte man Ausbreitung und Typ des Karzinoms (Tumor) genau kennen. Dies bezeichnet man als Staging und Grading.
Staging:
Verteilung des Karzinoms innerhalb der Prostata.
Ausbreitung des Karzinoms außerhalb der Prostata in andere Organe im Becken (Samenblasen, Beckenboden, etc.)
Streuung des Karzinoms in andere Organe, Lymphknoten und/oder Knochen.
Grading:
Histologisches Aussehen des Karzinoms
Karzinomtyp
Aggressivität des Tumors
Personenbezogene Faktoren werden ebenfalls berücksichtigt:
Alter des Patienten
Allgemeiner Gesundheitszustand
Sexuelle und allgemeine Aktivität
Größe der Prostata
PSA-Werte
Wenn all diese Parameter ermittelt wurden, können sie dazu herangezogen werden, aus einer großen Bandbreite von Möglichkeiten die am besten geeignete Behandlung auszuwählen:
Beobachten und abwarten – aktive Überwachung (Active Surveillance)
Fokale Therapie: NanoKnife, HIFU, Laser, RFA, etc.
Partielle oder radikale Prostatektomie
Brachytherapie, Afterloading, CyberKnife, Protonenstrahlentherapie, konventionelle Strahlentherapie, etc.
Hormonblockade
Chemotherapie
Immuntherapie
Wir beraten Sie gern sowohl zu konventionellen wie auch modernen Therapiemethoden.
Keine Angst: Da die Prostata und damit auch der Prostatakrebs typischerweise nur langsam wächst, haben Sie genug Zeit, sich umfassend zu informieren und Expertenmeinungen zu sammeln. Das Ziel jeder Therapie sollte sein, den Prostatakrebs zu kontrollieren und gleichzeitig Komplikationen wie Impotenz, Inkontinenz oder Strahlenschäden zu vermeiden.
Gemeinsam können wir eine Strategie entwickeln, die die optimale Diagnostik und Behandlung für Ihren Prostatakrebs bietet.
Kontaktieren Sie uns
Die Frage, welche Kosten übernommen werden, sollten Sie direkt mit Ihrer gesetzlichen Krankenversicherung abklären. Die Kosten für die endorektale MRT und die 3D-Biopsie werden von den Krankenkassen jedoch nicht übernommen.
Auch bei einer privaten Krankenversicherung empfehlen wir, zu klären, welche Kosten für Diagnostik und Therapie die Krankenversicherung genau übernimmt, bevor Sie ein Verfahren durchführen lassen. Wir stellen Ihnen dazu gern Informationen zur Verfügung.
Kontaktieren Sie uns.
Sowohl die Kosten der Multiparameter-MRT als auch der 3D-Biopsie hängen stark vom Einzelfall ab.
Kontaktieren Sie uns, um eine genaue Einschätzung für Ihren konkreten Fall zu erhalten.